像院長一樣思考(12):DRGs與RBRVS合力下的醫院績效考核對處方藥醫院營銷的影響
日期:2019/2/24
2018年整個DRGs領域都比較沉寂,國家層面“鼓聲”不足。直到2018年12月,國家醫療保障局發文啟動DRGs付費國家試點申報工作。一石激起千層浪,作為醫保支付改革的重要抓手,一直是衛生部門和醫療機構“剃頭挑子一頭熱”的DRGs從此不再孤單。
醫院逐漸發現DRGs除醫保控費這一功能外,還能提升醫院管理的效能。其實DRGs是一個操作性較強的醫院管理工具,不僅能通過服務能力、服務效率、安全指數對醫院的醫療服務績效進行綜合評價,還能通過相關數據,科學、準確地評價臨床科室、臨床醫生的臨床工作水平。DRGs就像度量衡一樣。既可以為區域衛生管理者提供一個‘圓規’,為本區域醫療資源畫個圈;又能為醫院造一把‘尺’,衡量醫院是否在正常范圍內運行,所以從本質上來講,DRG是一套醫療管理的工具。
僅有DRGs還不夠,還需要RBRVS,才能建立體現知識價值的醫院績效考評體系,接下來給大家介紹一下RBRVS的基本原理及國內外的應用實戰與進展:
RBRVS的基本原理
RBRVS(Resource- Based Relative Value Scale)“以資源耗用為基礎的相對價值”,是美國用來支付醫師服務費的考評體系。該模式以資源消耗為 基礎,相對價值為尺度,其主要內容是把醫師的工作量、醫療項目成本和責任成本作為資源消耗因素,測算出醫師每次服務的相對值,客觀地計算出醫師的勞務報酬。RBRVS起源于20世紀80年代末,在美國醫師費用上漲迅速、過度醫療日益嚴重、醫療資源浪費的背景下,美國國會通過相關法案,改革當時備受爭議的醫療付費方法。在國會的支持下,哈佛大學以蕭慶倫為首的專家攜手相關臨床技術專家、統計專家于1985-1992年開展了“以資源投入為基礎的相對價值”研究。而該體系的主要動因就是醫療費用的持續上漲和非必要的醫療服務項目太多,希望借此取代以收費項目為基礎的支付辦法,合理分配醫療資源。
首先RBRVS涉及的三個主要資源投入要素為:一是醫師的工作總量(Total Work, TW),包括工作時間和勞動強度(勞動強度包括3個層次:腦力消耗及臨床判斷,技術技能及體力消耗,承擔風險的壓力);二是開業成本(Practice Expense, PE),包括醫師的醫療事故責任保險(Professional Liability In?surance, PLI),開業成本的測量主要以現有資料為基礎,以普通外科為標準測算出每一專業的相對業務成本指數(RPC);三是分期償還醫師所受專業培訓的機會成本,機會成本相對值的測量方法與開業成本的測量方法相同,同樣以現有資料為基礎,以普通外科為標準測算出每一專業的培訓機會成本相對分攤指數(AST)。
其主要構成部分來自于涉及該體系的上述三個主要資源投入要素:一是醫生的勞務點數或勞動價值點數(work RVU);二是職業成本的點數(practice expense RVU);三是保險責任點數(PLI,professional liability insurance RVU)。最終的計量模型表達如下RBRVS =(TW×GAFw)+(PE×GAFp)+ (PLI×GAFi),而基于此計量模型的相應支付獎金公式為RBRVS 醫師獎金=Σ(某醫療項目×獎金比率)- 醫師可控直接成本。
根據RBRVS 理論,醫師在從事技術要求高、風險程度大的醫療服務項目時能得到更多的績效獎勵。因此,計入醫師績效獎金的項目必須是醫師親自操作的項目,設定時應遵循以下原則:
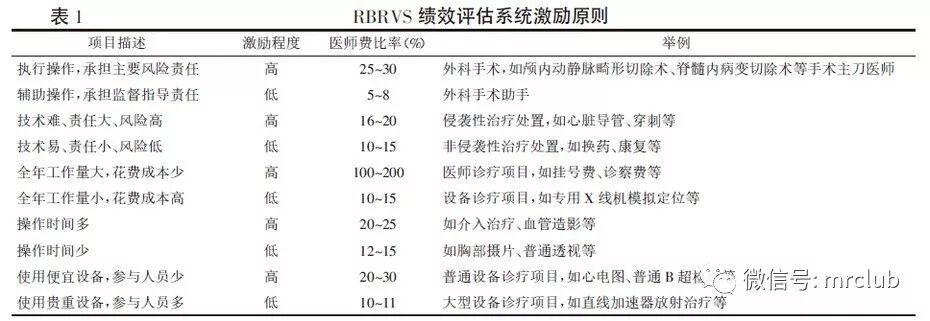
所以,借鑒RBRVS績效支付方式,從按照收支結余提取績效模式向按照工作量方式轉變,可以充分體現多得多得,有利于成本控制,也有利于降低病人醫療費用。國內部分醫院進行了這方面的探索,也積累和取得了一定的經驗。特別是臺灣地區,由于引入RBRVS績效支付方式比較早,可以為我們提供更好的借鑒
RBRVS在國內外的應用實戰與進展
1992年,RBRVS經美國國會同意在醫療照顧制度(Medicare)中用以計算醫師薪酬,同時也被醫療救助制度(Medcaid)和其他民間非營利性醫療保險公司作為給付醫師酬勞的參考,比如藍十字與藍盾(BlueCross&BlueShield)、管理式醫療保健組織(ManagedCareOrganiza tions)等。作為能夠理性化和系統化地測量醫師服務資源投入的測算思路和方法,RBRVS已被廣泛接受。現在不僅在美國被采用,而且日本、新加坡、加拿大等都對將RBRVS引入本土進行了探索,如日本政府每兩年就會與醫師協會修訂價格表,運用RBRVS來修訂價格。新加坡參考RBRVS來定價,以減少公立醫院與私立醫院之間競爭醫師的情形。加拿大部分省份也開始在原來費用表的基礎上參考RBRVS進行修訂。
在中國大陸實施RBRVS的醫院中,華西醫院、中山大學附屬腫瘤醫院、山東千佛山醫院是較早的先行者,包括筆者輔導的武漢大學中南醫院,荊州中心醫院是湖北較早實施RBRVS的醫院。
我們知道醫療收費的畸形導致臨床工作中一直沒有充分體現臨床醫生的勞動風險和價值,而DRGs可以讓臨床醫生的勞動風險和價值得到充分體現和評估,DRGs把醫院對患者的治療和所發生的費用統一,并為醫院間、專科間、醫師間醫療服務,提供統一的對標數據分析。疾病編碼的統一、病案首頁和臨床路徑的規范,倒逼臨床醫生提高醫療服務質量,形成臨床醫生服務升級的過程。那在醫院內部如何評價臨床醫生由勞動風險和勞動價值產生的工作績效呢?這就是RBRVS的作用,梳理每一項醫療項目,通常三級醫院8000多項,二級醫院6000多項,考慮操作時間、精神與判斷力、技術難度與風險體力、心理壓力,給出每個項目的點數,每個點數的點值和醫保支付金額相關,這樣真正能夠體現多勞多得,優勞優得。總之,通過DRGs+RBRVS合力建立體現知識價值的醫院績效考評體系。
在這一全新的醫院績效考評體系的影響下,處方藥醫院營銷要做哪些策略調整呢?我覺得至少應該有如下四個方面:
1、對臨床醫生的推廣應該更加系統化,更多非臨床服務的內容
過去我們的推廣就是兩條腿走路“客氣+學術”,其中學術的部分主要圍繞臨床醫生專業層面的角色,當然技術的提升非常重要,可以更好的展現醫療項目的價值,提升CMI值;除此以外更好的提升整體醫療服務質量,我們還需要關注臨床醫生患者服務,思維創新,個人品牌力的打造等多個方面。這個部分可以參看之前的文章:像院長一樣思考(9):DRGs支付制度下臨床醫生的角色價值回歸與服務策略創新。
2、加強與重點臨床科室的整體戰略合作
DRGs關注對臨床科室的整體評估,包括提升科室的病例數,提高科室整體的CMI值,縮短病人的治療時間,提升時間效率指數,合理控費提升費用效率指數。另外過去的醫院績效考核主要是收減支的模式,醫院一次分配到科室后,科室二次分配主要由科主任負責,很多科室的二次分配僅僅只是參考職稱、工齡、崗位等系數指標,不能充分體現每一位科室員工的勞動價值,有了RBRVS方法,再結合DRGs的指標,就更具體體現科室的每一位員工的貢獻價值。這個部分可以參看之前的文章:像院長一樣思考(10):DRGs支付制度下臨床科室的非臨床服務合作策略創新
3、更多關注對藥學部尤其是臨床藥師的推廣
DRGs支付體系下臨床藥師通過參與、指導,和臨床醫生一起共同給出合理用藥方案:加快病人的康復,縮短愈后時間;共同選擇最優性價比的藥品,降低病人的整體費用。臨床藥師通過合理用藥方案的建議,幫助臨床醫生擴大每一個醫療項目的醫療價值。這個部分可以參考之前的文章:像院長一樣思考(8):DRGs支付制度下臨床藥師的角色價值
4、更多關注對醫務處、運營管理部、醫保辦、財務處(績效考核辦)等行政職能科室的推廣
DRGs和RBRVS的推行對醫院來說是一項系統工程,涉及到醫院的很多部分,比如醫務處負責病案的統計與編碼工作,運營管理部統籌整個醫院的運營管理,醫保辦與支付休戚相關,財務處(績效考核辦)參與RBRVS績效考核方案的制定與實施。圍繞DRGs和RBRVS的主題,結合這些行政職能科室,開展諸如:新醫改形勢下現代醫院全面績效管理訓練營、新醫改形勢下現代醫院運營管理實戰訓練營、DRGs支付制度下的醫院管理思維變革高端研討會等非臨床服務項目是不錯的選擇!
“三醫聯動”的背景下,回歸醫療的本質,重塑每一個角色的價值,順勢而為,堅定目標,必能成功!
信息來源:醫藥代表
|