未完成4+7采購量倒扣醫院醫保額度!上海動真格了
日期:2019/2/24
今天(2月19日),上海陽光醫藥采購網發布了《關于本市做好國家組織藥品集中采購和使用試點有關工作的通知》(以下簡稱通知),要求上海所有公立醫療機構和醫保定點醫療機構執行。
《通知》對落實4+7集采的進一步落地入院做出了細致的規定,包括優先采購中標藥品、保證貨款支付、藥品質量檢測、患者使用非中標藥提高自付比例等多個方面。
優先采購和使用中選藥品
1、不得以費用總控、“藥占比”、醫院基本用藥品種數量為由影響中選藥品的供應與合理使用;嚴禁任何形式的“二次議價”行為,使用量原則上不低于上一年度同期水平。
2、醫療機構可以在優先采購中選品種的前提下繼續采購未中選藥品,但數量不得超過中選品種。醫療機構采購符合上述條件的同品種未中選藥品的,視作符合“一品兩規”要求。
3、醫療機構要充分發揮臨床藥師的作用,加強醫療機構處方審核和處方點評,進一步強化合理用藥考核。在合理用藥的基礎上,優先使用中選藥品。對使用中選藥品可能導致患者用藥調整的情況,醫療機構要強化臨床風險評估、預案制定和物資準備,加強醫師和藥師宣傳培訓,并對患者做好解釋說明。
【分析】《通知》從入院品種優先,減少中標品種競爭壓力(未中標藥品即為一品兩規中的一種),到加強醫生處方考核,對醫院、醫生層面分別做出了細致的規定,確保中標產品銷量落實到位。
切實保證藥品貨款支付
1、醫療機構作為藥品貨款結算第一責任人,確保從藥品交貨驗收合格到付款的時間不超過30天。
2、上海市藥事所代表醫療機構與中選企業及其指定的藥品經營(或配送)企業簽訂三方購銷協議,從本市藥品采購專戶墊付中選品種貨款;采購專戶資金由上海市醫保經辦機構根據上海市藥事所提供的集中采購結果,按照購銷協議執行的工作進度,以“醫保藥品集中采購周轉資金”形式從醫保基金劃轉。
3、在收到醫療機構貨款后按時返還原先市藥品采購專戶墊付的等額資金。上海市藥事所在采購專戶收到配送藥品經營(或配送)企業返還的醫療機構貨款后,再按月返還至指定的醫保基金賬戶。

【分析】為了解決藥企和配送企業頭疼的及時付款問題,上海醫保局的確下了一番大工夫,既解決了前者的痛點,又對醫院付款做出了30天的明確規定,加快了集采資金的運轉的效率。
探索醫保支付與采購協同
1、為引導患者形成合理的用藥習慣,對“價高藥”適當提高個人自負比例(老紅軍、離休人員和一至六級革命傷殘軍人除外)。
2、本市城鎮職工基本醫療保險和城鄉居民基本醫療保險參保人員使用“價高藥”的,藥品自負比例提高10%(基本藥物和醫保甲類支付的藥品)或20%(其他藥品)。實行個人定額自負的抗癌藥,參照上述藥品適當上調定額自負標準。
3、參加本市社區醫療互助幫困計劃人員參照執行。住院患者使用“價高藥”的,統一按出院時新的自負比例結算。
【分析】為了引導患者接受中標藥品,這次上海花了一番心思,提高非中標藥品醫保付款自付比例,同時這個辦法也給一些不肯改變用藥習慣經濟比較富裕的患者回旋余地,可謂是一箭雙雕。
加強市、區各部門協同作用
1、上海本市醫保部門對不能正常完成采購量的醫院,視情況扣減相應醫保費用額度。對處方用量下降明顯的醫生,加強醫師約談。對醫療機構使用中選品種節省的醫保費用,在核算年度結余留用時予以單列,適當傾斜。
2、上海市衛健委對不按規定使用藥品,誘導患者用未中選藥品或同類品種替代中選品種的醫務人員,按照《處方管理辦法》、《醫院處方點評管理規范(試行)》和《上海市醫療機構處方點評工作管理規定》相應條款嚴肅處理。允許對使用中選品種后醫保結余留用的資金統籌用于人員薪酬支出。
3、藥品監督部門建立嚴格的中選藥品質量監管機制,將中選品種全部列入2019年度抽檢計劃。
4、上海市藥事所作為本市藥品集中采購工作機構,負責組織簽訂中選藥品購銷協議并及時預付貨款。
5、區衛生行政部門負責督促醫療機構按照合同規定與企業及時結算,嚴查不按時結算藥款的問題,并會同區醫保部門積極動員各醫療機構和醫務人員做好宣傳解釋工作,引導患者優先使用中選品種,形成合理的用藥習慣。
【分析】上海市醫保局、衛健委、藥監局三大部門聯手,胡蘿卜加大棒的策略成為一大利器,從大三甲到基層區域醫療機構都成為了4+7集采藥品銷售陣地,層級分明,分工明確。
綜合看來,只有積極落實4+7集采藥品進入,引導患者改變用藥習慣的醫院和醫生才會受益,無論是醫保還是薪酬都會得到明顯的傾斜;而態度消極的醫院和醫生不僅會在考核中處于下風,還會被上級領導約談整改。
附:國家組織藥品集中采購試點品種通用名及使用同品種“價高藥”個人提高的自負比例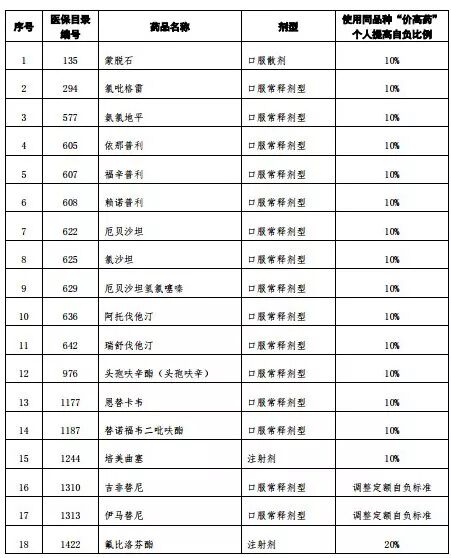 
信息來源:藥鏈創新匯
|